influenza
influenza
Malattia altamente contagiosa causata dai virus influenzali A, B, C, virus a RNA appartenenti alla famiglia degli Orthomyxoviridae; interessa prevalentemente le prime vie respiratorie, ha evoluzione generalmente benigna nei casi non complicati e diffusione sporadica, epidemica e talvolta pandemica. Il quadro clinico è caratterizzato da sintomi respiratori e sistemici (febbre, astenia, malessere generale).
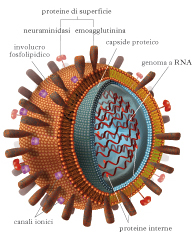
Struttura del virus dell’influenza
I virus influenzali hanno generalmente forma sferica e diametro da 80 a 120 nm. Essi constano di un nucleocapside a simmetria elicoidale, costituito da una nucleoproteina con RNA, da uno strato proteico interno (matrice proteica) e da un involucro lipidico con estroflessioni a forma di spina formate da due sostanze proteiche a elevato potere antigenico: l’emoagglutinina (antigene H) e la neuraminidasi (antigene N). A seconda delle glicoproteine di superficie, il virus A si suddivide in sottotipi: si conoscono 15 sottotipi di emoagglutinina (da H1 a H15) e 9 sottotipi di neuraminidasi (da N1 a N9). I virus di tipo A hanno la maggiore virulenza e sono causa di patologie respiratorie con decorso più grave. Tutti i sottotipi sono stati ritrovati nelle specie aviarie, mentre l’uomo e altri animali ospitano solo alcuni sottotipi: ciò significa che sono gli uccelli i serbatoi naturali del virus A. In partic., i volatili acquatici selvatici sono ospiti naturali di una grande varietà di virus di tipo A; il tipo B è stato associato a epidemie sia regionali che diffuse; il tipo C è stato associato a casi sporadici e a episodi epidemici minori.
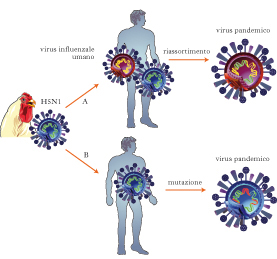
La modificazione antigenica
Uno dei principali fattori responsabili dei continui problemi posti dalle epidemie di influenza è costituito dal fenomeno della modificazione antigenica, una caratteristica unica del virus dell’influenza A. L’alterazione della struttura antigenica porta a infezione con varianti verso le quali non è presente nessuna resistenza o sussiste una resistenza molto scarsa nella popolazione a rischio. Sono stati riconosciuti due tipi di alterazione antigenica: antigenic drift («variazione antigenica») e antigenic shift («mutazione antigenica»). L’antigenic drift si verifica nei virus influenzali A e B e comporta modificazioni relativamente minori nell’ambito del sottotipo, sia nell’H che nell’N, risultanti da mutazioni puntiformi. L’antigenic shift si riferisce a una modificazione importante nella proteina di superficie, cioè nell’intera H o N (o in ambedue). La variazione antigenica avviene mediamente ogni due, tre anni. Queste variazioni, essendo antigenicamente correlate, danno luogo a epidemie limitate, trovando la popolazione parzialmente immune. Al contrario, con le variazioni antigeniche maggiori, assai più rare (ogni 10÷20 anni) si ha la brusca comparsa di nuovi sottotipi che, trovando la popolazione non immune, provocano influenze pandemiche con elevato tasso di mortalità. Il virus H1N1, comparso per la prima volta nel 1918, ha provocato la più grave pandemia influenzale del 20° sec., denominata ‘spagnola’. Successivamente si è verificata un’altra epidemia nel 1957 da virus H2N2 (influenza asiatica). Dal 1997 in alcuni casi di influenza umana spesso a evoluzione grave è stato isolato un ceppo H5N1 (➔) geneticamente discendente da un ceppo di influenza dei polli. Un altro sottotipo responsabile di un’influenza endemica nell’uomo e nei suini è H1N1, responsabile di una malattia respiratoria nel maiale, tuttavia recentemente (aprile 2009) si sono verificati casi di contagio dell’uomo in Messico, ma non vi sono ancora dati certi sulla trasmissione suino-uomo.
Terapia
I provvedimenti terapeutici dell’infezione non complicata sono soltanto sintomatici. Alcuni farmaci antivirali possono ridurre la durata e la gravità della malattia. Importante però rimane la prevenzione realizzata attraverso l’immunizzazione attiva mediante vaccini.
I vaccini sono considerati l’intervento di sanità pubblica più importante nella lotta per la prevenzione dell’influenza e nel perseguire l’obiettivo di diminuirne le conseguenze durante una pandemia. In passato, tuttavia, i vaccini non sono mai stati prodotti in tempi brevi e in quantità sufficienti per riuscire a contenere morbosità e mortalità in corso di pandemia. Purtroppo questi problemi, legati alla particolare natura dei vaccini antipandemici e all’inadeguatezza della capacità produttiva, persistono tuttora a livello internazionale. Negli ultimi anni, le più importanti nazioni, in particolar modo Giappone e Stati Uniti hanno consumato il 62% dei vaccini antinfluenzali mondiali. Nel caso di una nuova pandemia sarà molto difficile aumentare la produzione mondiale di vaccini in modo da averne abbastanza per ottenere il risultato di limitare la sua diffusione. Nell’ipotesi peggiore sarà impossibile avere un vaccino nell’immediato, né farmaci a sufficienza, e si dovrà ricorrere all’azione dei singoli governi e dell’OMS (Organizzazione Mondiale della Sanità) per estinguere i primi focolai alla fonte. Ecco perché la priorità principale deve essere innanzitutto la prevenzione di una pandemia, iniziando a eliminare la malattia negli animali, dove i virus influenzali si possono ricombinare e diventare adatti a infettare l’uomo.
Strategie internazionali
L’OMS ha convocato un meeting (nel novembre 2004) tra vari esperti e i ricercatori dell’industria farmaceutica mirato a valutare le procedure per accelerare lo sviluppo di vaccini contro un virus pandemico. Nello specifico è stato preso in considerazione ciò che deve essere fatto da parte dei produttori di vaccini, delle autorità regolatrici, dei governi e dell’OMS, al fine di rendere disponibili i vaccini il più rapidamente possibile e nelle quantità più ingenti possibili.
Considerando la situazione produttiva attuale, un vaccino contro un’influenza che dia luogo a una pandemia sicuramente non è disponibile prima di quattro-sei mesi dall’inizio della pandemia stessa. Questa tempistica appare lunga se si considera che in un lasso di tempo del genere, la diffusione del virus si sarà già verificata.
La reverse genetics
Vari ricercatori hanno già utilizzato la reverse genetics per creare vaccini diretti contro il virus influenzale A(H5N1). Il virus altamente patogeno H5N1 uccide gli embrioni dei polli, perciò è stato modificato alterandone il gene emoagglutinina per renderlo meno letale. È possibile già da oggi produrre in massa e immagazzinare anzi tempo gli antigeni protettivi contro il sottotipo di virus H5. Tuttavia, se uno dei ceppi influenzali mutasse rispetto ai ceppi del vaccino già sperimentati, i ricercatori saranno costretti a creare un vaccino diverso ex novo.
Metodi di coltivazione virale
Secondo alcuni ricercatori, già oggi è possibile creare una famiglia di vaccini quattro settimane dopo essere entrati in possesso di un campione del ceppo pandemico influenzale. Un vaccino ‘di prova’ contiene un virus influenzale appartenente a un sottotipo, per es. l’H5, del quale è noto il potenziale pandemico. Il vaccino di prova viene sottoposto a tutti i test di sicurezza ed efficacia richiesti per la registrazione da parte delle agenzie di autorizzazione, a livello internazionale e nazionale. I vaccini sono un prodotto biologico, per la cui preparazione un ceppo del virus influenzale viene coltivato in un terreno di coltura. Le uova di gallina rappresentano il metodo più vantaggioso e affidabile per la produzione di vaccini antinfluenzali. Sostituire il metodo tradizionale delle uova coltivando il virus in grandi fecondatori di metallo contenenti una soluzione di cellule coltivate può determinare le condizioni per aumentare con maggiore rapidità la progressione della coltivazione virale e permettere ai produttori di vaccini di stare più al passo con l’evoluzione dei virus influenzali. Un altro metodo produttivo emergente è quello delle colture cellulari, secondo il quale il virus viene coltivato in linee cellulari appositamente selezionate. Una volta che la famiglia del virus è stata identificata, la procedura delle colture cellulari può ridurre il tempo di produzione da quattro a tre o due settimane. Utilizzare un approccio basato sulle colture cellulari per produrre i vaccini antinfluenzali offre una serie di vantaggi. La metodica permette infatti di eliminare la fase dedicata all’adattamento dei ceppi di virus per lo sviluppo nelle uova e inoltre è efficace nell’aumentare la capacità produttiva delle quantità di vaccino, dato che le cellule possono essere congelate e coltivate rapidamente in grandi quantità. Infine, i vaccini antinfluenzali basati sulle colture cellulari forniscono un’alternativa per i soggetti intolleranti alle uova, ai quali non è possibile somministrare i vaccini attualmente disponibili.